Eki 24, 2012 | Aşı Efsanesi, SAĞLIK TERÖRİZMİ
SÖYLENCE 2:
“Aşılar hastalıktan korur…”
…mu acaba?
Tıp literatürü aşıların işe yaramadığı durumları dokümente eden şaşırtıcı sayıda çalışmayla doludur. Kızamık, kabakulak, çiçek, boğmaca, çocuk felci ve Hib salgınlarının hepsi aşılanmış popülasyonlarda aynen görülmektedir(18,19,20,21,22). CDC’nin 1989’daki raporunda şöyle denmektedir: “Okul çağındaki çocuklarda [kızamık] salgınları, aşılanma oranları yüzde 98’lerin üzerindeki okullarda ortaya çıkmıştır(23). Bu salgınlar, yıllardır kızamık vakası bildirilmemiş yerler de dahil olmak üzere ülkenin tüm bölgelerinde görülmüştür(24). CDC hatta %100 aşılandığı belgelenmiş bir popülasyonda yaşanan kızamık salgınından bahseder(25). Bu fenomeni araştıran bir çalışmada şöyle denmektedir: “Burada görülen bariz paradoks odur ki, bir popülasyonda kızamığa karşı bağışıklama oranları yüksek seviyelere çıktıkça, kızamık bağışıklanmış kişilerde görülen bir hastalık haline gelmektedir”(26). Daha güncel bir çalışmada ise kızamık aşılamasının “bağışıklık sistemini baskıladığı, bunun da diğer enfeksiyonlara yakalanma riskini arttırdığı”(27) belirlenmiştir. Bu çalışmalar, yürütülen komple “bağışıklama” çalışmalarının amaca aykırı sonuçlar üretebileceğini işaret etmektedir ki zaten birtakım ülkelerde popülasyonun tümü bağışıklanmış olmasına rağmen başgösteren salgınlar bu savı desteklemektedir. Örneğin Japonya, 1872 yılında geçilen zorunlu aşılama programından sonra çiçek hastalığı vakalarında her yıl artış yaşamıştır. 1892 yılına gelindiğine Japonya’da çiçeğe bağlı ölüm sayısı 29,979’e ulaşmış olup, ölenlerin hepsi de daha önce aşılanmıştır(28). 1900’lerin başında, 8 milyon kişinin toplam 24.5 milyon doz aşıyla bağışıklandığı (aşılanma oranı: %95) Filipinler, tarihinin en ağır çiçek salgınını yaşadı ve sonuç olarak ölüm vakaları 4’e katlandı(29). İngiltere’nin 1853’te ilk zorunlu aşılanma kanunu devreye girmeden önceki en büyük çiçek salgınından iki yıl içinde ölenlerin sayısı 2,000 civarındayken, 1870-71 yılı döneminde İngiltere ve Galler’de 23,000’in üzerinde çiçek ölümü yaşandı(30). 1989 yılında Umman’da, hedef popülasyonun tamamını aşılama başarısına ulaşılmasının üzerinden 6 ay geçtikten sonra yaygın çocuk felci salgını patlak verdi(31). ABD’de, 1986 yılında Kansas’ta ortaya çıkan boğmaca vakalarının %90’ı “yeterli dozda aşılanmış” kişilerdeydi(32); 1993 Chicago salgınında da boğmaca vakalarının %72’si takvimde öngörülen tüm aşılarını olmuş kişilerde görüldü(33).
AŞI GERÇEĞİ 2
“Eldeki deliller aşılamanın güvenilir bir hastalık önleme yöntemi olmadığını göstermektedir.”
SÖYLENCE 3
“Bugün ABD’de bulaşıcı hastalıklar az görülüyorsa eğer, bu aşılar sayesindedir…”
…öyle midir acaba?
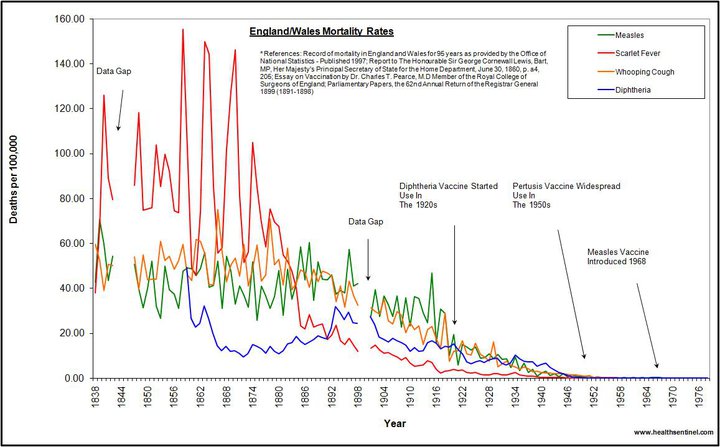
İngiltere’deki British Association for the Advancement of Science verilerine göre, çocukluk çağı hastalıklarındaki vaka sayısında, mecburi aşılama programlarına geçilmesinden çok önce, ta 1850 – 1940 yılları arasında, uygulamaya konulan sanitasyon ve hijyen çalışmalarına paralel şekilde %90 oranında düşüş yaşanmıştır. Medical Sentinel’in yakın zamandaki raporuna göre, “1911’den 1935’e kadar ABD’de çocuk ölümlerine yol açan bulaşıcı hastalıkların başında difteri, boğmaca, kızıl ve kızamık geliyordu. Ancak 1945 yılına gelindiğinde bu hastalıklardan kaynaklı toplam ölüm oranı, herhangi bir kitle aşı uygulaması olmadığı halde %95 oranında düşmüştür.”(34)
Yani, en iyi halde aşılamanın etkisi, uygulamaya konuldukları tarihten sonra hastalık vaka sayısındaki düşüşe yaptıkları küçük etki itibariyle incelenebilir. Kaldı ki aşıların bu rolü de şüphelidir, zira aşı öncesi devirdeki ölüm oranları ile aşılama sonrası oranlar arasında kayda değer bir fark oluşmamıştır. Dahası, çiçek hastalığı ve çocuk felci aşılamasını reddeden Avrupa ülkelerinde de tıpkı aşılamanın zorunlu tutulduğu ülkelerde olduğu gibi salgınlar sona ermiştir; belli ki aşılar hastalıkların ortadan kalmasındaki tek faktör değildir. Hatta, hem çiçek hem de çocuk felci aşılama kampanyalarından sonra hastalık vaka sayısında önemli derecede artış gözlenmiştir. Çiçek aşılamasının mecburi tutulmasında sonra önemli vaka artışları yaşanarak hastalık yaygınlık ve önemini korurken, mevcut diğer salgın hastalıklar, aşıları olmadığı halde aynı zamanlamayla düşüş trendlerine devam etmiştir. İngiltere ve Galler’de, çiçek hastalığı ve aşılama oranları 1870’ler ile 2. Dünya Savaşı’nın başları arasındaki birkaç onyılı bulan süreçte aynı düşüş trendini paylaşmıştır(35). Bu durumda, aşılama kampanyalarının hastalıktan ölüm oranlarında yaşanan sürekli düşüşte herhangi bir payı olup olmadığını söylemek olanaksız hale gelmektedir. Ölüm oranlarındaki düşüş belki de aşısız geçen ilk dönemlerde gözlenen düşüşlerle aynı basit nedene dayanıyordu: sanitasyon, hijyen ve beslenme alanlarındaki iyileşme; daha iyi barınma, transportasyon ve altyapı tesisi; gıdaların daha iyi şartlarda muhafaza edilmesini sağlayan teknik ve teknoloji gelişimi; ve hastalıkların doğasındaki döngüsellik gibi. Bu çıkarım, yakın zamanda Dünya Sağlık Örgütü tarafından yayımlanan ve üçüncü dünya ülkelerindeki hastalık ve ölüm oranlarının uygulanan immünizasyon prosedürleri veya tıbbi tedavilerle doğrudan korelasyonu olmadığı, ancak bu bölgelerdeki hijyen ve diyet standartları ile yakından bağlantılı olduğu yönündeki sonuçla da örtüşmektedir(36). Günümüz hastalık vaka oranlarındaki düşüşten salt aşılamayı sorumlu tutarken acaba aşılara yüklediğimiz bu önem ve güven fazlasıyla abartılı ve hatta hatalı olabilir mi? Bizce, evet.
Aşıyı savunanlar, aşıların etkinliğini kanıtlamak için ölüm yerine, gözlemlenen hastalık vaka sayısına işaret ediyorlar. Lakin istatikçilere göre hastalık trendinin izlenmesinde ölüm istatistikleri, vaka sayısı istatistiklerine göre çok daha güvenilir verilerdir. Bunun nedeni ise basit; çünkü ölüm durumunda yapılan bildirim ve tutulan kayıtların kalitesi diğerine oranla çok daha yüksek de ondan(37). Örneğin, New York’ta yapılan bir araştırmada pediyatristlerin yalnızca %3.2’sinin kızamık vakalarını sağlık bakanlığına bildirdiği ortaya çıkmış. 1974 yılında CDC verileri Georgia eyaletinde 36 kızamık vakası olduğunu gösterirken, Georgia Eyaleti Sürveyans Sistemi’ne kayıtlı 660 vaka bulunuyor(38). 1982 yılında Maryland eyaleti sağlık yetkilileri, difteri-boğmaca ve tetanoz aşısnın tehlikelerinden bahseden “D.B.T-Aşı Ruleti” adlı bir televizyon programında boğmaca salgını olduğunu öne sürüyorlar, ancak ABD Biyolojik Standartlar Enstitüsü’nde o zaman görev yapmakta olan Dr. J. Anthony Morris adlı saygın bir virolog boğmaca olduğu öne sürülen 41 vakayı incelediğinde bunlardan yalnızca 5’inin klinik olarak boğmaca olduğunu tespit ediyor ve bu 5 vakanın da aşılı kişilerde olduğu ortaya çıkıyor(39). Bu gibi örnekler, hastalık vaka sayılarına dayanarak hükme varmanın ne kadar yanıltıcı olabileceğini göstermesine rağmen aşı taraftarları gelişigüzel bir şekilde bu verilere dayanmaya devam ediyor.
AŞI GERÇEĞİ 3
“Aşıların 19. ve 20. yüzyılda bulaşıcı hastalıklarda yaşanan düşüşteki payı, tabii eğer varsa, kesin olarak bilinmemektedir.”
Kaynakça
18. Measles vaccine failures: lack of sustained measles specific immunoglobulin G responses in revaccinated adolescents and young adults. Department of Pediatrics, Georgetown University Medical Center, Washington, DC 20007. Pediatric Infectious Disease Journal. 13(1):34-8, 1994 Jan.
19. Measles outbreak in 31 schools: risk factors for vaccine failure and evaluation of a selective revaccination strategy. Department of Preventive Medicine and Biostatistics, University of Toronto, Ont. Canadian Medical Association Journal. 150(7):1093-8, 1994 Apr 1.
20. Haemophilus b disease after vaccination with Haemophilus b polysaccharide or conjugate vaccine. Institution Division of Bacterial Products, Center for Biologics Evaluation and Research, Food and Drug Administration, Bethesda, Md 20892. American Journal of Diseases of Children. 145(12):1379-82, 1991 Dec.
21. Sustained transmission of mumps in a highly vaccinated population: assessment of primary vaccine failure and waning vaccine-induced immunity. Division of Field Epidemiology, Centers for Disease Control and Prevention, Atlanta, Georgia. Journal of Infectious Diseases. 169(1):77-82, 1994 Jan. 1.
22. Secondary measles vaccine failure in healthcare workers exposed to infected patients. Department of Pediatrics, Children’s Hospital of Philadelphia, PA 19104. Infection Control & Hospital Epidemiology. 14(2):81-6, 1993 Feb.
23. MMWR (Morbidity and Mortality Weekly Report) 38 (8-9), 12/29/89.
24 MMWR “Measles.” 1989; 38:329-330.
25MMWR. 33(24),6/22/84.
26 Failure to reach the goal of measles elimination. Apparent paradox of measles infections in immunized persons. Review article: 50 REFS. Dept. of Internal Medicine, Mayo Vaccine Research Group, Mayo Clinic and Foundation, Rochester, MN. Archives of Internal Medicine. 154(16):1815-20, 1994 Aug 22.
27. Clinical Immunology and Immunopathology, May 1996; 79(2): 163-170.
28. Trevor Gunn, Mass Immunization, A Point in Question, at 15 (citing E.D. Hume, Pasteur Exposed-The False Foundations of Modern Medicine, Bookreal, Australia, 1989.)
29. Physician William Howard Hay’s address of June 25, 1937; printed in the Congressional Record.http://www.whale.to/v/hay1.html
30. Eleanor McBean, The Poisoned Needle, Health Research, 1956.
31. Outbreak of paralytic poliomyelitis in Oman; evidence for widespread transmission among fully vaccinated children. Lancet vol 338: Sept 21, 1991; 715-720.
32. Neil Miller, Vaccines: Are They Really Safe and Effective? Fifth Printing, 1994, at 33.
33. Chicago Dept. of Health.
34. Harold Buttram, M.D., “Vaccine Scene 2000, Review and Update,” Medical Sentinel, Vol.5 No. 2, March/April 2000.http://www.woodmed.com/VaccineScene2000.htm
35. Neil Miller, supra note 33 at 45 [NVIC News, April 92 at 12].
36. S. Curtis, A Handbook of Homeopathic Alternatives to Immunization.
37. Darrell Huff, How to Lie With Statistics, W.W. Norton & Co., Inc., 1954 at 84.
38. Quoted from the internet, credited to Keith Block, M.D., a family physician from Evanston, Illinois, who has spent years collecting data in the medical literature on immunizations.
39. See Trevor Gunn, supra, note 29, at 15.
Eyl 17, 2012 | Featured, SAĞLIK TERÖRİZMİ
Aşılar, koruduğu varsayılan hastalıklar; hastalıkların özellikleri, bulaşma yolları, riskleri/tedavi yöntemleri, bunun karşısında aşılarının koruyucu güçleri, güvenlik çalışmaları ve tespit edilmiş yan etkileri konusunda araştırmanızı yaptınız ve bireysel olarak çocuğunuzun aşılanmasının gerekli olduğuna karar verdiyseniz, çocuğunuzun aşıların ciddi sağlık sorunu oluşturabilecek yan etkilerinden daha az etkilenmesini sağlayacak önlemler konusuna eğilmenizin zamanı gelmiş demektir. Bu önlemleri doktorunuzla, hatta daha iyisi güvendiğiniz birden fazla doktorla mutlaka görüşüp karşılıklı fikir alışverişinde bulunun ve aşılama ile ilgili seçeneklerin neler olduğunu öğrenin.
Aşılamadan Önce:
Araştırın. Çocukluk çağı hastalıkları ve koruyucu olarak yapılan aşılar hakkında bilgi edinin. Konu ile ilgili içinize sinecek derecede bilgi edinmeden kendinizi aşıyı yaptırtmak zorunda hissetmeyin.
Çocuğunuzun aşılanacağı dönemde hiçbir şekilde hasta olmamasına dikkat edin. Hastayken veya henüz yeni iyileşmişken aşılanması durumunda çocuğunuzun aşıya bağlı ciddi komplikasyon yaşama riski de artacaktır. Doktorunuzdan aşıyı yapmadan önce çocuğunuzun fizik muayenesini yapmasını ve herhangi bir rahatsızlığı olmadığını teyit etmesini isteyin.
Kayıt tutun. Çocuğunuzun ve ailenizin tıbbi öyküsünü gösteren belgeleri hazır edin veya yazıya dökün. Çocuğunuzun doktoruna geçirdiği belli başlı hastalıkları, varsa alerjilerini ve diğer sağlık sorunlarını özellikle de daha önce herhangi bir aşıdan sonra reaksiyon oluşmuş olup olmadığını bildirin. Aile bireylerinde herhangi bir immün sistemi rahatsızlığı veya beyinle igili bir rahatsızlık varsa belirtin. Dokümente etmek için doktorunuzdan çocuğunuza vurulan aşılarla ilgili tuttuğu kaydın bir kopyasını isteyin. Bu kayıtlarda hangi aşıların yapılmış olduğu ile birlikte aşı üreticisinin ismi ve aşının parsel numarasının da bulunmasına dikkat edin.
Soru sorun. Çocuğunuzun tıbbi öyküsünde aşıya reaksiyon gösterme riskini arttıracak herhangi bir sağlık sorunu varsa, özellikle de önceki aşılama(lar)dan sonra sağlığında bozulma yaşandıysa bunu doktorunuza bildirin. Önceki aşılamaya reaksiyon vermiş bir çocuğun müteakip aşılarda daha ağır reaksiyon yaşama riski de artacaktır. Doktorunuza mutlaka çocuğunuzda veya aile bireylerinden herhangi birinde aşı içeriğindeki yumurta, jelatin, neomycin (bir antibiyotik) veya aşının diğer bileşenlerine (doktorunuzdan, aşı prospektüsünden veya internetten aşı bileşenlerinin neler olduğunu öğrenebilirsiniz) karşı herhangi bir alerji öyküsü olup olmadığını bildirin. Doktorunuzdan yönelttiğiniz sorulara doyurucu cevap alamıyorsanız ya da sorularınız geçiştiriliyorsa mutlaka güvenilir bir başka sağlık uzmanına da danışın.
Önceden bilgi talep edin. Çocuğunuzun olması gereken aşı programındaki aşıların yararları, taşıdığı riskler ve hatta aşı sonrası görülmesi mümkğn yan etkiler hakkında doktorunuzdan yazılı bilgi isteyin ve aşılama zamanı gelmeden önce mutlaka bu bilgileri incelemiş olun. Doktorunuzdan ayrıca, aşı üreticilerinin her aşı için hazırladığı prospektüsü göstermesini de isteyebilirsiniz. Bu prospektüslerde aşının muhteviyatı, rapor edilmiş yan etkiler ve kontraendikasyon denilen, aşının geciktirilmesi veya yapılmamasını gerektirecek durumlardan bazıları belirtilmektedir. Kanunen doktorunuzun aşılama yapılmadan önce size aşının yararları ve taşıdığı riskler hakkında yazılı ve/veya sözlü bilgilendirme yapması gerektiğini unutmayın.
Grip aşısı için thimerosal içermeyen aşıları tercih edin. Çoğu çocukluk çağı aşısından çıkartılmış olsa da thimerosal çocukara öngörülen çoğu grip aşısında bulunmaktadır. Thimerosal grip aşılarının daha iyi çalışmasını sağlamaz. Bir cıva türevi olan thimerosal, daha ucuz maliyet sağlayan büyük aşı şişelerinde bakteri öldürücü olarak kullanılır. Eğer kendiniz veya çocuğunuza grip aşısı yaptırmayı düşünüyorsanız, tek dozluk, thimerosal içermeyen grip aşılarından talep edin.
Alternatif bir aşı çizelgesi takip edebileceğinizi düşünün. Yurtdışında ve ülkemizde bebek ve çocuklara tek ziyarette 2 veya daha fazla aşının aynı anda uygulanması yaygın eğilimken, kimi doktorlar da çocuklara önerilen aşıları daha geniş bir zamana yayarak, iki aşı uygulamasının arasını mümkün olduğunca açmaya çalışmaktadırlar. Doktorunuzla görüşüp çocuğunuza aynı gün içerisinde daha az aşı vurulması yönünde ortak karar alabilirsiniz. Dünyada azımsanamayacak sayıda doktor bu yolun çocuğun immün sistemine daha az yük bindireceği görüşündedir. Aşıları teker teker olduğunuz takdirde bu sizin çocuğunuzda hangi aşı sonrası bir reaksiyon oluştuğunu (şayet olursa) tespit edebilmenizi de sağlayacaktır. Küçük bebekleriniz ek gıdaya geçtiğinde herhangi bir gıdaya alerjisi olup olmadığını anlamak için bile pediyatristlerin her yeni gıdayı teker teker çocuğunuza yedirmenizi ve gözlemlemenizi tavsiye ettiğini hatırlayın.
Aşılama Sonrasında:
Her aşıdan sonra, yan etki olup olmadığını takip edin. Aşılanmadan sonraki 72 saat süresince çocuğunuzda aşıya bağlı olarak gelişmiş olabilecek alışılmışın dışında herhangi bir belirti veya davranış değişikliği olup olmadığını gözlemleyin. Aşı reaksiyonları uygulamadan 4 hafta sonrasında bile ortaya çıkabilmektedir.
Aşıya reaksiyon aşağıdaki belirtilerden bir veya daha fazlasını kapsayabilir:
- kızarık deri lekelenmesi
- ürtiker (kurdeşen)
- kaşıntı
- enjeksiyon yerinde şişkinlik, kızarıklık ve ağrı
- yüksek ateş
- solunum zorluğu veya nefes alıp vermeden hırltı, hışırtı
- ciltte veya dudaklarda solgunluk veya renk değişimi
- kaslarda zayıflama veya güçsüzlük
- aşırı uyku hali veya uyarıcıya yanıt vermeme
- hızlı kalp atışı
- sersemlik
- olağanın dışında huysuzluk, huzursuzluk veya başka davranış değişiklikleri
- uzun süreli ağlama (özellikle bebeklerde görülen çığlık şeklinde olanı)
- havale nöbetleri, konvülsiyon
- kusma veya ishal
Bu belirtilerden herhangi biri veya sizi endişelendirecek herhangi başka bir belirti oluşması durumunda derhal doktora başvurun.
Çocuğunuzun aşı sonrası ciddi bir sağlık problemi yaşaması durumunda doktorunuzdan bunu mutlaka ASİE sistemine bildirmedsini talep edin. Sağlık Bakanlığı’nın yayımladığı genelge uyarınca doktorunuzun bunu bildirme zorunluluğu olduğunu unutmayın, eğer bildirim yapılmıyorsa aynı sisteme siz de bildirimde bulunabilirsiniz..
İstanbul Üniversitesi Çocuk Sağlığı Enstitüsü, İstanbul Tıp Fakültesi Çocuk Sağlığı ve Hastalıkları Anabilim Dalı’nda görevli Prof. Dr. Gülbin Gökçay’ın hazırladığı “Kritik hastalıklardan korunma: Aşılar ve yan etkileri” adlı sunumda (http://www.cayd.org.tr/Egitim/yeni%20asilar%20ve%20asie.pdf) ASİE bildirim sistemine rapor edilmesi gereken reaksiyon ve bulgular şu şekilde verilmiştir:
| Lokal reaksiyonlar |
Sinir Sistemi ile İlgili İstenmeyen Etkiler bildirim |
Diğer İstenmeyen Etkiler |
- Aşıdan sonra 48 saat içinde ciddi lokal reaksiyon (1)
- Aşıdan sonra 7 gün içinde enjeksiyon yerinde abse (2)
- Aşıdan sonra 2 hafta – 6 ay içinde lenfadenit (3)
|
- OPA’dan sonra 4-30 gün (temaslılarda 4 -75 gün) içinde ortaya çıkan paralitik poliomiyelit (4)
- Kızamık bileşenli aşıları takiben 5-12 gün, DaBT-IPA-Hib aşısını takiben 72 saat içinde konvülsiyon (5)
- Kızamık bileşenli aşıları takiben 5-15 gün içinde ortaya çıkan ensefalopati (6)/ensefalit (7)
- DaBT-IPA-Hib aşısını takiben 72 saat içinde ortaya çıkan ensefalopati
- Tetanoz bileşenli aşılardan sonra 2-28 gün içinde ortaya çıkan brakial nevrit (8)
- Aşıdan sonra 0-6 hafta içinde ortaya çıkan paraliziler (9)
- Kabakulak bileşenli aşıları takiben 15-21 gün içinde ortaya çıkan aseptik menenjit (10)
|
- Aşıdan sonra 1 saat içinde ortaya çıkan anaflaksi (11)
- Aşıdan sonra birkaç saat içinde ortaya çıkan toksik şok sendromu (12)
- Aşıdan sonra 4 saat içinde ortaya çıkan (deri bulguları daha geç görülebilir) akut alerjik reaksiyonlar (13)
- DaBT-IPA-Hib aşısından sonra 24 saat içinde ortaya çıkan hipotonik-hiporesponsif atak (14)
- Aşıdan sonra 1 hafta içinde ortaya çıkan sepsis (15)
- Kızamıkçık aşısından sonra 1-3 hafta içinde artrit (16)
- Kızamık aşısından sonra 1-6 hafta içinde gelişen trombositopeni (17)
- DaBT-IPA-Hib aşısından sonra 24 saat içinde gelişen apne – bradikardi (18)
- BCG aşısından sonra 1 – 12 ay içinde gelişen yaygın BCG enfeksiyonu ya da BCG osteiti (19)
- Zaman sınırı olmaksızın yukarıdakiler dışında sağlık personeli ya da toplum tarafından aşılamayla ilgisi olduğu düşünülen, ciddi kaygı ya da olumsuz propaganda nedeni olan durumlar
|
(1) Ciddi Lokal Reaksiyon: Enjeksiyon alanında ve çevresinde ilk 48 saat içinde oluşan hiperemi (kızarıklık) ve/veya ödem ile birlikte aşağıdakilerden en az ikisinin varlığı ciddi lokal reaksiyon olarak bildirilmelidir.
- Yakın eklemi içine alacak şekilde yayılmış olan şişlik, ödem
- Ağrı, şişlik, kızarıklığın üç gün veya daha uzun sürmesi,
- Hastaneye yatışı gerektirmesi.
(2) Abse: Enjeksiyon yerinde 2- 7 gün içinde ortaya çıkan, içi sıvı dolu sert veya fluktuasyon veren kolleksiyon varlığında enjeksiyon yerinde abse oluşumu olarak kabul edilmeli, boyutları ile birlikte bildirimi yapılmalıdır.
- Eğer, ateş, pürülan sıvı, kızarıklık-endürasyon, hassasiyet, kültür pozitifliği gibi enfeksiyon bulguları mevcutsa pürülan (bakteriel) abse,
- Eğer enfeksiyon bulguları olmadan sadece lokal abse bulguları mevcutsa steril abse olarak değerlendirilmelidir.
(3) Lenfadenit:
- En az bir lenf bezinin 1.5cm ya da üzerinde büyümesi ve/veya,
- Bir lenf bezinin üzerinde drene olmuş sinüs varlığıdır.
Genellikle BCG’nin neden olduğu bir durumdur. Aşı uygulandıktan sonraki 2 hafta ile 6 ay içinde, aşının uygulandığı tarafta boyun ya da koltukaltı lenf bezlerinde ortaya çıkar.
(4, 8, 9) Akut Paralizi [Felç]
- Aşıya Bağlı Paralitik Poliomyelit: OPA [Oral Polio Vaccine/ Ağızdan Uygulamalı Çocuk Felci Aşısı] aşısı uygulanmasından sonraki 4-30 gün (temaslılarda 4-75 gün) içinde akut olarak flask paralizi (gevşek felç) gelişmesi, başlangıç tarihinden itibaren 60 gün sonrasında kalıcı nörolojik sekel ya da ölüm olmasıdır. Kesin tanı için paralizi yapan diğer nedenlerin olmadığının kanıtlanması gereklidir.
- Brakial Nevrit: Tetanos komponentli aşıların uygulanmasından sonraki 2-28 gün içinde, aşı uygulanan tarafta, karşı tarafta ya da her iki tarafta üst ekstremitede omuz ve üst kolu tutan, derin, sürekli ve ciddi ağrı ile karakterize bir klinik tablodur. Ağrıyı günler ve haftalar içinde üst ekstremite kas gruplarında güçsüzlük ve atrofi takip eder. Daha az sıklıkla tabloya duyu kaybı eşlik edebilir. Tanıda güçsüzlüğün saptanması gereklidir.
- Diğer paraliziler:Aşı uygulamasından sonra 0-6 hafta içinde görülen paraliziler bu grupta yer almaktadır.
(5) Nöbet Geçirme (Konvülsiyon) (febril/afebril): Fokal nörolojik bulgular eşlik etmeden havale geçirilmesi bildirilmelidir. Koltukaltından ölçülen vücut sıcaklığı 38 0C ve üzerinde ise febril konvülsiyon, ateş yoksa afebril konvülsiyon olarak değerlendirilmelidir.
Kızamık aşısı sonrası konvülsiyon 5 -12 gün içinde, DaBT bileşenini içeren aşılar ile KPA aşısını takiben 72 saat içinde ortaya çıkabilir.
[ed-Not: Ateşli havale; beyin hücrelerinin normal dışı bir aktivite göstermesi sonucu ortaya çıkan, vücuttaki istemsiz kasılmalardır.]
(6) Ensefalopati [Beyin iltihabı]: Aşağıda belirtilen üç durumdan ikisinin varlığı ile tanımlanır. Kızamık komponenti içeren aşıların uygulanmasını takiben 5-15 gün içinde, boğmaca komponenti içeren aşıların uygulanmasını takiben 7 gün içinde ise aşı ile ilişkili olduğu düşünülmelidir.
- Nöbet geçirme,
- Bir gün veya daha uzun süren bilinç değişikliği,
- Bir gün veya daha uzun süren davranış veya kişilik değişikliği
(7) Ensefalit: Ensefalit tanısı yukarıda sıralanan belirtilere ek olarak beyin omurilik sıvısı (BOS)’da pozitif bulguların (hücre artışı, mikroorganizma ya da antijeninin) gösterilmesi ve/veya virüs izolasyonu ile konur.
(10) Aseptik Menenjit: Kabakulak aşısı ile ilgili aseptik menenjit, sıklıkla aşılamadan 15-21 gün sonra görülür. Menenjit belirti ve bulguları vardır. BOS’da bakteri yoktur ve lenfosit hakimiyeti (>5 lenfosit/ml) ile karakterize pleositoz vardır. Kesin tanı aşağıdakilerden en az birinin saptanması ile konur;
- BOS’dan kabakulak virusu izolasyonu, ya da
- BOS’dan kabakulak virusu izolasyonu ve sekanslama ile aşı virusu saptanması.
(11) Anafilaksi: Genellikle aşı uygulandıktan sonra ilk bir saat içerisinde gelişen dolaşım bozukluğuna (bilinç bulanıklığı, düşük kan basıncı, periferal nabızların yokluğu ya da güçsüzlüğü, periferal dolaşım bozukluğuna bağlı ekstremite soğukluğu, yüzde kızarıklık ve terlemede artma) neden olan akut allerjik reaksiyonların ağır/ciddi formudur. Yaygın ürtiker, anjioödem ve bronkospazm, laringospazm sıklıkla klinik tabloya eşlik eder ancak gerek bronkospazm (nefes darlığının ön planda olduğu semptom ve bulgular) gerekse laringospazm (solunum açlığı, nefes alamama şeklinde gelişen semptom ve bulgular) gelişmeden de dolaşım yetmezliği (kardiyak ve vasküler fonksiyon bozukluğu) ve şok gelişebilir.
(12) Toksik Şok Sendromu: Aşı uygulanmasını takip eden bir kaç saat içerisinde kusma, ishal ve yüksek ateş gelişimi ile ortaya çıkabilen diffüz eritem, ateş, hipotansiyon, deskuamasyon ve organ yetmezliği tablosudur. Staphylococcus aureus toksinine bağlı olarak, daha az sıklıkla Streptococcus pyogenes pirojenik toksinine bağlı olarak da gelişebilir.
(13) Akut Alerjik Reaksiyonlar: Kesin sınırlaması olmamakla birlikte; aşılama sonrasında allerjik sorunlar dakika ve saatler içinde sıklıkla ilk dört saat içerisinde görülür. Deri bulguları daha geç ortaya çıkabilir. Klinik tablo aşağıdakilerden bir veya daha fazlasının varlığı ile karakterizedir.
- Lokal olarak kızarma, kabarma veya aşı yapılan yerde lokalize ürtikerden geniş ürtiker alanlarına, enjeksiyon yapılan ekstremitede ödem, yüz ödemi veya tüm vücutta ödeme kadar değişen tablo
- Bronkospazm (nefes darlığı, solunum sıkıntısı, hışırtılı nefes alıp verme),
- Laringospzam/laringeal ödem (solunum açlığı vardır, soluk alıp vermeye çalışır ancak akciğerlere yeterli hava gitmez, konuşamaz).
(14) Hipotonik-Hiporesponsif Atak: Aşıdan sonra 24 saat içinde birden bire ortaya çıkan solukluk, uyaranlara azalmış ya da kaybolmuş cevap, kas tonusunda azalma ya da kaybolmadır. Atak kendiliğinden geçer.
(15) Sepsis: Aşıdan sonraki ilk 1 hafta içinde gelişen, generalize, organ yetmezliği ve dolaşım bozukluğunun eşlik edebileceği, sıklıkla ateşin bulunduğu ancak hipoterminin de gelişebileceği taşikardinin ve takipnenin tespit edildiği klinik tablodur. Kan kültüründe bakteriyel etken tespit edilebilir ancak bu her zaman mümkün olmayabilir. Genellikle uygulama hatasına bağlı olarak ortaya çıkar.
[ed-Not: Sepsis bir mikrobun kanda, vücut sıvılarında veya dokularda çoğalması sonucunda vücutta oluşan hastalık ve hasar halidir. Sepsis bakteri, virus ve mantar gibi farklı mikrop türleri ile gelişebilir. Mikrop kan veya komşuluk yoluyla birden fazla organa yayılarak organların normal fonksiyonlarını bozar, hastalık zamanında ve uygun şekilde tedavi edilmezse şok ve ölümle sonuçlanır.]
(16) Artrit: Kızamıkçık aşısından sonra 1-3 hafta içinde başlayan eklemlerde (sıklıkla proksimal interfalangiyal ve metakarpofalangiyal eklemler, diz, ayak bileği ve ayak parmakları) efüzyon veya şişlik, ısı artışı, hassasiyet, hareketle ağrı veya hareket kısıtlılığı semptomlarından en az ikisinin olması durumudur.
(17) Trombositopeni: Tam kan sayımında trombosit sayısının 50.000’in altında oluşudur. Kızamık aşısı uygulanmasından sonraki 1-6 hafta içinde ortaya çıkabilir. Klinikte purpura veya hafif travma sonrası kanamalar ve morluklarla karakterizedir
[ed-Not: Trombositopeni kanınızda platelet adı verilen hücre parçacıklarının normalden daha az sayıda bulunması durumudur. Plateletler kemik iliğinizde diğer kan hücreleriyle birlikte yapılırlar. Plateletler kanda hareket ederler ve bir kan damarı hasar gördüğünde oluşabilecek kanamayı durdurmak için birbirlerine yapışarak pıhtı oluştururlar. Plateletlere aynı zamanda trombosit adı da verilir, çünkü kan pıhtısına trombus da denir. Kanınızda çok az platelet varsa hafif ya da ciddi kanamalar oluşabilir. Bu kanama vücut içine (iç kanama) ya da derinin altında veya deriden dışarı (dış kanama) şeklinde olabilir. Trombositopeni, özellikle kanama şiddetliyse veya beyinde oluşursa ölümcül olabilir. Ancak, genelde trombositopenili kişilerde düşük platelet sayımının nedeni bulunur ve tedavi edilirse genel gidişat iyidir.]
(18) Apne – Bradikardi: DaBT-İPA-Hib aşısından sonra prematüre bebeklerde, 24 saat içinde apne-bradikardi olması durumudur.
[ed-Not: Apne terminolojik olarak 20 saniye ve üzeri solunum durmasıdır. <span >Bradikardi (KTA < 100/dlk) ile birliktedir ve apne süresi uzadıkça solukluk, hipotansiyon ortaya çıkar, taktil stimülasyona cevap alınamaz. Apne bulgusu olan yenidoğanda, gestasyon yaşı ve apnenin ortaya çıktığı postnatal yaş önemlidir].
(19) Yaygın BCG Enfeksiyonu: BCG aşılamasından sonra genellikle 1 -12 aylık dönemde ortaya çıkan ve Mycobacterium bovis BCG suşunun izole edilerek doğrulandığı dissemine enfeksiyondur.
[ed-Not: “Nadir ve ölümcül seyredebilen bir komplikasyon olan yaygın BCG enfeksiyonu (BCGitis) özellikle immünsupresif hastalarda BCG uygulaması sonrasında birkaç hafta içinde gelişebilir. Karaciğer fonksiyon bozukluğu, pansitopeni; karaciğerde, lenf nodlarında, akciğerde, kemik iliğinde, dalakta BCG pozitif granülomlar ile karakterize oldukça ciddi bir tablodur (2).”, bkz. http://www.uroonkoloji.org/ebulten/pdf/pdf_URO_326.pdf]
BCG Osteiti: BCG aşısının (aşı uygulamasından 1 -12 ay içinde ortaya çıkabilen) neden olduğu tüm uzun kemikleri tutabilen kemik inflamasyonudur.
Bu yan etki ilstesinin, şu anda Türkiye’de çocukluk aşıları takviminde yer alan Hepatit B, Hepatit A, su çiçeği, zatürre aşısı olarak da bilinen konjüge pnömokok (KPA) gibi aşıların bilinen yan etkilerini içermediği dikkate alınmalıdır.
Kaynak: Sağlık Bakanlığı, Ek 2, Vaka Tanımları Belgesi (http://www.saglik.gov.tr/TR/dosya/1-44884/h/ek-2-vaka-tanimlari.doc)
İstanbul’da ASIE Bildirimleri için:
İSTANBUL İL SAĞLIK MÜDÜRLÜĞÜ
BULAŞICI HASTALIKLAR ŞUBESİ
TEL: 0212 5118920-22/1412-14